Dermatologia Flashcards
(129 cards)
Quais as camadas da Epiderme (queratinócitos)?
(1) Córnea
(2) Lúcida
(3) Granulosa
(4) Espinhosa (ou de Malpighi)
(5) Camada Basal

Qual estrutura que mantêm as células das camadas da pele unidas?
DESMOSSOMOS!
Além dos desmossomos, quais outras células encontramos na Epiderme?
(1) Melanócitos
(2) Células de Langerhans (céls apresentadoras de antígeno)
Quais as camadas da Derme?
(1) Papilar
(2) Reticular

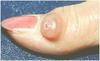
Como se caracteriza a Lesão da Acantose Nigricans?
(1) Placa hiperpigmentada, aspecto aveludado, região cervical.
(2) Lesões Assintomáticas

Fatores de risco para Acantose Nigricans?
Obesidade, resistência insulínica, SOP.

Como tratar Acantose Nigricans?
(1) Clarear: Ácido Glicólico + Hidroquinona
(2) Reduzir espessamento: Tretinoína + Lactato de Amônio / Creme de Ureia
(3) Laser

Como se caracteriza a Lesão da Acne Nódulo-Cística?
Pápulas inflamadas, pústulas, nódulos e algumas lesões císticas.

Tratamento padrão-ouro para Acne Nódulo-Cística?
Isotretinoína

Como é a lesão por Alergia Medicamentosa?
(1) Exantema maculopapuloso (+ comum)
(2) Urticariforme

Quais as drogas mais associadas à Alergia Medicamentosa?
(1) Sulfonamidas
(2) Penicilina
(3) AINEs

Qual a conduta diante de Alergia Medicamentosa?
(1) Anti-histamínico por 7 dias
(2) Se extenso, muito pruriginoso: Corticoide Oral
(3) Profilaxia de Estrongiloidíase prévia: Ivermectina/Albendazol
Qual o tratamento proposto para Alopécia Areata?
(1) Clobetasol, Minoxidil
(2) Placas maiores: Triancinolona
Como se caracteriza o Carbúnculo?
Placa com sinais flogísticos e múltiplos óstios de drenagem

Principal agente etiológico do Carbúnculo?
Staphylococcus Aureus
Qual o câncer de pele mais comum (80% dos CA de pele não melanoma)?
CBC

Como se caracteriza a Lesão do Carcinoma Basocelular (CBC)?
Lesão nodular ulcerada, borda brilhosa/perolada, telangiectasias.

Quais os marcadores de gravidade para CBC?
(1) Tumores grandes (> 10cm)
(2) Invadem estruturas profundas (cartilagens, ossos…)

Fatores de risco para CBC?
(1) Exposição solar
(2) Exposição ao Arsênio
(3) Exposição prévia à Radiação Ionizante
(4) Imunossupressão
(5) Caucasianos
Quais os Critérios de baixo risco para CBC, que permitem Excisão Padrão com margem de 4 mm?
(1) Extensão < 2 cm
(2) Subtipos não agressivos
(3) Fora do “H” da face
(4) Sem acometimento perineural
Tratamento conservador do CBC?
(1) Curetagem + Eletrocoagulação
(2) Criocirurgia
(3) Imiquimode
(4) Terapia fotodinâmica
Como deve ser o tratamento do CBC para os subtipos Esclerodermiforme, Micronodular ou casos Recidivantes?
Cirurgia Micrográfica de Mohs
Qual o tratamento proposto para CBC avançado?
Vismodegib
Qual a neoplasia MALIGNA mais incidente no mundo?
PELE NÃO MELANOMA