Asthme Flashcards
Qu’est-ce que l’asthme?
Inflammation diffuse des voies respiratoires provoquée par divers stimuli induisant une bronchoconstriction partiellement ou complètement réversible
Nommer 7 facteurs déclencheurs de l’asthme
- Exposition répétée à des allergènes ou à des substances en milieu de travail
⇒
Peut faire apparaître l’asthme chez un individu non asthmatique
- Certaines infections virales
⇒
Peuvent favoriser l’apparition de l’asthme
- Irritants (odeurs fortes, certaines polluants, air froid ou fumée)
⇒
Peuvent causer un bronchospasme selon le degré de sévérité de l’hyperréactivité bronchique de l’individu
- Air froid ou exercice intense
⇒
Peuvent causer un bronchospasme pouvant être prévenu par la prise de bronchodilatateurs et, si l’asthme est bien maîtrisé, un bronchodilatateur est rarement nécessaire
- Aspirine, AINS et additifs alimentaires (sulfite, glutamate monosodique)
⇒
Peuvent provoquer un bronchospasme chez certains asthmatiques
- Bêtabloquants
⇒
Accentuent l’asthme chez tout asthmatique
- Autres
⇒
RGO, émotions…
Quels sont les 6 symptômes de l’asthme?
- Toux sèche ou productive (parfois le seul symptôme)
- Dyspnée
- Expectorations
- Intolérance à l’effort
- Oppression thoracique
- Silement
* Les symptômes peuvent être persistants ou intermittents. Les patients atteint d’asthme modéré sont généralement asymptomatiques entre les exacerbations. La symptomatologie peut suivre un rythme circadien et s’aggraver la nuit. *
Quels sont les 6 signes cliniques de l’asthme?
- Altération de l’état de conscience
- Cyanose
- Pouls paradoxal supérieur à 15 mmHg
- Saturation en O2 inférieure à 90%
- PaCO2 supérieure à 45 mmHg
- Hyperinflation pulmonaire (dilatation anormale des alvéoles, bronchioles et bronches due à une destruction des tissus pulmonaires)
Quels sont les 9 critères de maîtrise de l’asthme ?
1 critère non respecté = mauvaise maîtrise

Différencier l’asthme de la MPOC
* Les deux maladies peuvent coexister chez un patient *

Quels sont les 2 examens de base pour le diagnostic de l’asthme?
- Bilan clinique
- Épreuves fonctionnelles respiratoires
Quels 5 autres examens peuvent être pertinents pour le diagnostic de l’asthme selon le contexte ?
- Capacité de diffusion du monoxyde de carbone (DLco)
⇒
Permet de distinguer l’asthme de la MPOC. Les valeurs sont normales ou élevées dans l’asthme et habituellement diminuées dans la MPOC (surtout en emphysème).
- Radiographie pulmonaire
⇒
Permet d’exclure les causes sous-jacentes d’asthme comme l’insuffisance cardiaque ou la pneumonie. En cas d’asthme, la radiographie est normale, mais elle peut montrer une distension ou une atélectasie segmentaire (affaissement des alvéoles) s’il y a un bouchon muqueux.
- Tests allergologiques
⇒
Pertinents si l’anamnèse est en faveur de médiateurs allergiques.
- Examens sanguins
⇒
Des éosinophiles sanguins élevés et des IgE non spécifiques sont évocateurs d’un asthme allergique, mais ne sont pas spécifiques et nécessairement sensibles à l’asthme.
- Mesure du débit expiratoire de pointe (DEP)
⇒
Permet la surveillance à domicile de la gravité de la maladie et aide à guider le traitement, mais inutile pour le diagnostic.
Comment se fait la mesure de la fonction pulmonaire?

Quelle formule est utlisée pour calculer la variation circadienne?
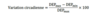
Schématiser le continum de la prise en charge de l’asthme

Quels sont les 5 principes du traitement non pharmacologique de l’asthme?
- Arrêt tabagique
⇒
Fumer augmente l’inflammation bronchique, nuit à la maîtrise de l’asthme, réduit la perception des symptômes, réduit la réponse aux CSI et aux corticostéroïdes oraux.
- Mesures d’assainissement de l’environnement
⇒
Limiter les allergènes, les irritants respiratoires, le tabac, etc. Pour les animaux de compagnie, l’idéal est le départ de l’animal, mais réduire l’exposition au maximum si impossible.
- Activité physique régulière
⇒
Peut contribuer à améliorer l’asthme et est associée à des bénéfices importants pour la santé en général.
- Perte de poids
⇒
Associée à une amélioration des symptômes de la fonction pulmonaire et de la qualité de vie chez les obèses. Réduit le nombre d’exacerbations et du besoin de corticostéroïdes oraux.
- Identification et traitement des comorbidités.
Quels sont les 4 principes du traitement de l’asthme très léger?
- BACA pris au besoin à la dose et à la fréquence minimale possible
- Ne jamais prescrire à dose régulière
- À utiliser en cas de symptômes incommodants occasionnels
- Peut être pris en prévention de l’activité physique ou de l’exposition au froid, mais pas de façon irrégulière (montre une maîtrise insuffisante)
Quels sont les 3 principes du traitement de l’asthme léger?
- Besoin en BACA ou symptômes d’asthme plus de 1 à 2 fois/semaine ou réduction de la tolérance à l’effort attribuable à l’asthme.
- Besoin d’un CSI à faible dose afin de maîtriser l’asthme
- ARLT : deuxième choix comme médication anti-inflammatoire puisqu’ils peuvent avoir un effet bénéfique sur la rhinite (ex. : montelukast)
Quels sont les 3 principes du traitement de l’asthme modéré?
- Non maîtrisé par des doses faibles de CSI
- Adultes : association d’un BALA et d’un CSI (de préférence le même inhalateur)
- Les ARLT peuvent parfois être ajoutés aux CSI, mais ils sont un ajout de deuxième choix après les BALA chez l’adulte

